您的位置:主页 > 医学课程 > 护士资格考试VIP版理论精讲 >
外生殖器包括阴阜、大阴唇、小阴唇、阴蒂和阴道前庭。
1.阴阜 为耻骨联合前面隆起的脂肪垫。
2.大阴唇 为靠近两股内侧的一对隆起的皮肤皱襞,起自阴阜,止于会阴。大阴唇有很厚的皮下脂肪层,内含丰富的血管、淋巴管和神经。当局部损伤时。易发生出血,可形成大阴唇血肿。
3.小阴唇 是一对位于大阴唇内侧的薄皱襞。富含神经末梢,极敏感。
4.阴蒂 位于两侧小阴唇之间的顶端,极敏感。
5.阴道前庭 为两侧小阴唇之间的菱形区。其前方有尿道口,后方有阴道口,阴道口覆有一层薄膜为处女膜,中央有一孔,月经由此流出。
1.内生殖器及其功能 内生殖器包括阴道、子宫、输卵管及卵巢,后两者合称子宫附件。
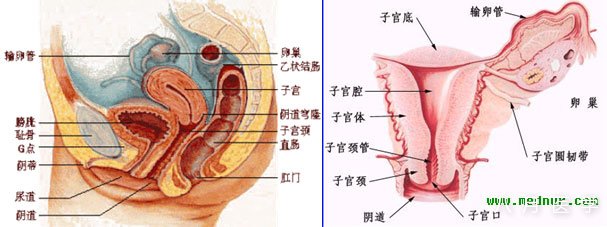
(1)阴道:为性交、月经血排出及胎儿娩出的通道。可经阴道后穹隆进行穿刺或引流,是诊断某些疾病或实施手术的途径。
(2)子宫
1)功能:为孕育胚胎、胎儿和产生月经的器官。
2)解剖结构:
子宫位于骨盆腔中央,膀胱与直肠之间,呈前后略扁的倒置梨形。子宫上部较宽称为子宫体,其上端隆突部分为子宫底,宫底两侧为子宫角,与输卵管相通。
成人非孕时子宫长7~8cm,宽4~5cm,厚2~3cm,宫腔容量约5ml,重约50g。
子宫体与子宫颈的比例,婴儿期为1:2,成年妇女为2:1,老人为1:1。
子宫峡部--子宫体与子宫颈之间形成的最狭窄部分,在非孕期长约1cm,上端称解剖学内口,下端称组织学内口。
子宫颈内腔呈梭形称宫颈管。
3)组织结构:
子宫体:内为黏膜层(子宫内膜),中为肌层,外为浆膜层。
宫颈管:黏膜为单层高柱状上皮,宫颈阴道部为复层扁平上皮,宫颈外口柱状上皮与鳞状上皮交界处是子宫颈癌的好发部位。
4)子宫韧带:共有4对。
①圆韧带:作用是维持子宫呈前倾位的作用
②阔韧带:作用是维持子宫在盆腔的正中位置。
③主韧带:作用是固定宫颈,保持子宫不致下垂
④宫骶韧带:作用是间接保持子宫处于前倾位置
(3)输卵管:是精子与卵子相遇结合成为受精卵的部位,也是向宫腔运送受精卵的通道。输卵管由内向外分为四部分:间质部、峡部、壶腹部和伞端。
(4)卵巢:为一对性腺器官,具有生殖和内分泌功能。
2.内生殖器的邻近器官:内生殖器的邻近器官有尿道、膀胱、输尿管、直肠和阑尾。
(1)尿道:长4~5cm,女性尿道短而直,接近阴道,易发生泌尿系统感染。
(2)膀胱:位于子宫前方的囊状肌性器官。故妇科检查及手术前必须排空膀胱。
(3)输尿管:从肾盂开始下行,于子宫颈外侧2cm处,从子宫动脉下方穿过,向前、向下而入膀胱底。
(4)直肠:前为子宫及阴道.后为骶骨,上段有腹膜覆盖,下段没有。上接乙状结肠,下接肛管,长约15~20cm,肛管长约2~3cm。妇科手术、分娩时应避免损伤肛管及直肠。
(5)阑尾:位于右髂窝内,长7~9cm。妊娠期阑尾的位置可随子宫增大而向上向外移位。阑尾炎症可累及生殖器官。
1.骨盆的组成及分界
(1)组成:骨盆由骶骨、尾骨及左右两块髋骨组成。
(2)分界:骨盆分为假骨盆和真骨盆
1)真假骨盆的分界 以耻骨联合上缘、髂耻缘及骶岬上缘的连线为界,将骨盆分为真假骨盆两部分。
2)真假骨盆分界的意义 假骨盆测量其径线可间接了解真骨盆的大小;真骨盆是胎儿娩出的通道,又称骨产道。
2.骨盆的平面及径线骨盆腔分为3个平面:
(1)入口平面:共有4条径线:
1)入口前后径:也称真结合径。平均值约为11cm。
2)人口横径:左右髂耻缘间的最大距离,平均值约为13cm。
3)入口斜径:左右各一。左骶髂关节至右髂耻隆突间的距离为左斜径;右骶髂关节至左髂耻隆突间的距离为右斜径,平均值约为12.75cm。
(2)中骨盆平面:其前方为耻骨联合下缘,两侧为坐骨棘,后方为骶骨下端。此平面是骨盆最小平面,具有产科临床重要性,有2条径线。
1)中骨盆前后径:平均值约为11.5cm。
2)中骨盆横径:也称坐骨棘间径。两坐骨棘间的距离,平均值约为10cm。
(3)骨盆出口平面:为骨盆腔下口,由两个在不同平面的三角形组成。前三角的顶端为耻骨联合下缘,两侧为耻骨降支,坐骨结节间径为三角共同的底;后三角的顶端是骶尾关节;两侧为骶结节韧带,坐骨结节间径为三角共同的底。共有4条径线:
1)出口前后径:耻骨联合下缘至骶尾关节间的距离,平均值约为11.5cm。
2)出口横径:即坐骨结节间径。两坐骨结节内缘的距离,平均值约为9cm。
3)出口前矢状径:耻骨联合下缘中点至坐骨结节间径中点间的距离,平均值约为6cm。
4)出口后矢状径:骶尾关节至坐骨结节间径中点间的距离,平均值约为8.5cm。若出口横径较短,而出口后矢状径较长,两径之和>15cm时,一般大小的胎头可通过后三角区经阴道娩出。
1.新生儿期:出生后4周内为新生儿期。生理特点:生后几日内可出现乳房肿大或有乳样分泌物、阴道少量出血,短期内可自然消退。(由于女性胎儿在子宫内受母体女性激素的影响)
2.幼年期:从出生4周到12岁为儿童期。生理特点:生殖器官呈幼稚型。8岁以后,卵巢内有少量卵泡发育,但不能发育成熟。乳房和内外生殖器开始发育,女性的其他特征开始出现。
3.青春期:自月经初潮至生殖器官逐渐发育成熟的时期为青春期。生理特点:月经初潮是青春期的标志。
4.性成熟期:卵巢功能成熟并有性激素分泌及周期性排卵的时期为性成熟期,也称生育期。自18岁左右开始,持续约30年。生理特点:具有旺盛的生殖功能。
5.围绝经期:可始于40岁,历时长短不一,包括绝经前期、绝经和绝经后期。女性生命中最后一次月经称自然绝经,一般发生在44~54岁。此期卵泡不能发育成熟及排卵,致使月经不规律。生理特点:卵巢功能逐渐减退,生殖器官逐渐萎缩。
6.绝经后期:指绝经后的生命时期。一般为60岁后的妇女,其机体逐渐老化进入老年期。生理特点:卵巢功能完全衰竭,易发生代谢紊乱。
1.卵巢的周期性变化:表现为卵泡的发育与成熟、排卵、黄体形成和黄体退化4个阶段。
(1)卵泡的发育与成熟:近青春期,卵巢中原始卵泡开始发育,形成生长卵泡,每个月经周期一般只有一个卵泡发育成熟,称为成熟卵泡,其直径可达15~20mm。
(2)排卵:排卵的时间一般为下次月经来潮前的14天左右,发育成熟的卵泡接近卵巢表面并向外突出,表面细胞变薄、破裂,出现排卵。两侧卵巢交替排卵,或一侧卵巢持续排卵。
(3)黄体形成:排卵后,卵泡形成血体。残留的颗粒细胞变大,形成颗粒黄体细胞,此时血体变成黄体。
(4)黄体退化:若卵子未受精,排卵后9~10天黄体开始萎缩,血管减少,黄色减退,细胞变性,萎缩的黄体最后变成白体。黄体萎缩后月经来潮,卵巢中又有新的卵泡发育,开始新的周期。
2.卵巢功能:是产生卵子并排卵(即生殖功能)和分泌女性激素(即内分泌功能)。
3.卵巢激素的生理功能:卵巢主要合成及分泌的激素有雌激素、孕激素和少量雄激素。
|
|
雌激素 |
孕激素 |
|
子宫 |
促进子宫生长发育,使子宫内呈增殖期改变。宫颈黏液分泌增多,质变稀薄 |
使内膜出现分泌期变化,抑制子宫收缩,宫颈黏液分泌,稠厚 |
|
卵 巢 |
促进卵泡发育、调节卵泡内分泌功能。 |
|
|
输卵管 |
促进输卵管的运动 |
抑制输卵管蠕动 |
|
阴 道 |
上皮细胞角化,阴道呈酸性,增强抗菌能力 |
加快上皮细胞脱落 |
|
乳 房 |
刺激乳腺导管增生 |
促进乳腺腺泡增生 |
|
水钠潴留 |
促进 |
抑制 |
|
垂 体 |
正、负反馈 |
仅负反馈 |
|
体 温 |
|
升高体温(0.5℃) |
|
骨 钙 |
促进骨钙沉积,加速骨的生长及骨骺软骨的愈合 |
|
雄激素功能:
1)雄激素是合成雌激素的前体。
2)维持女性正常生育功能;维持第二性征,促进阴毛和腋毛的生长。
3)促进蛋白质的合成;促进肌肉和骨骼的发育,在青春期后可导致骨骺闭合;促进红细胞生成,促进血红蛋白及骨髓的红细胞增生。
1.子宫内膜的周期性变化
(1)增生期:月经周期的第5~14天。
(2)分泌期:月经周期的第15~28天。
(3)月经期:月经周期的第1~4天。此期雌激素水平降低且无孕激素,内膜小动脉,组织缺血缺氧而发生局灶性坏死,坏死的内膜组织剥落与血液混合排出,形成月经。
|
分期 |
对应月经周期 |
周期性变化 |
|
增生期 |
第5-14天 |
在雌性素作用下,子宫内膜上皮与间质细胞细胞呈增生状态 |
|
分泌期 |
第15-28天 |
排卵后,卵巢内形成黄体,分泌雌激素与孕激素 |
|
月经期 |
第1-4天 |
子宫内膜功能层坏死脱落 |
2.月经的周期性调节:是通过下丘脑一垂体一卵巢轴实现的。
下丘脑分泌促性腺激素释放激素,即卵泡刺激素释放激素和黄体生成激素释放激素,作用是促进垂体合成、释放卵泡刺激素和黄体生成激素;
垂体分泌促卵泡刺激素和黄体生成激素,能促进卵泡发育,刺激排卵,形成黄体,产生孕激素与雌激素;
卵巢分泌雌激素和孕激素,作用于子宫内膜及其他生殖器官使其发生周期性变化,其分泌量可对下丘脑、垂体产生反馈作用。
3.月经的临床表现:指有规律的伴随卵巢周期性变化而出现的子宫内膜周期性脱落及出血。是生殖功能成熟的外在标志之一。
月经初潮是指月经第一次来潮,初潮年龄多在13~14岁之间。初潮的早晚受气候、体质、营养影响。
月经周期是指两次月经第1日的间隔时间,一般为28~30天。正常月经持续2~7天,一般3~5天。月经量30~50ml。
月经血的特点:月经血呈暗红色,主要为血液,尚有子宫内膜碎片、宫颈黏液及脱落的阴道上皮细胞。其主要特点是不凝固,在出血多的情况下出现血凝块。
月经的影响—月经一般不影响工作和学习,需要注意经期卫生和休息。有些妇女可有下腹及腰骶部下坠感、头痛、失眠、精神抑郁、易激动、恶心、呕吐、便秘和腹泻。