引言
危重患者需要非常详细的体格检查和实验室检查来处理医疗和外科事件。行ECMO支持的患者则需要更高级别的注意。许多关于这些患者的焦点集中于心肺支持或呼吸机支持。多脏器功能衰竭综合症的影响可以摧毁ECMO患者,而需要在传统心肺支持的基础上增加多个水平的支持。必须关注特别注意心脏-血管升压药-肺脏-呼吸机-ECMO之间的相互影响,但不仅限于次。小心那些需要肾脏支持治疗来纠正代谢功能不全的病人。可能需要肝脏支持来减轻肝脏衰竭的影响。临床医生们必须明白ECMO是一种允许脏器恢复的支持系统,以及患者在变得好起来之前会变得更差。这篇文章着重围绕于ECMO患者在ICU内的数个话题。文中所覆盖的这些标题应在病人一旦开始ECMO支持后,每一次查房都应考虑一遍,以确保病人得到最大支持。
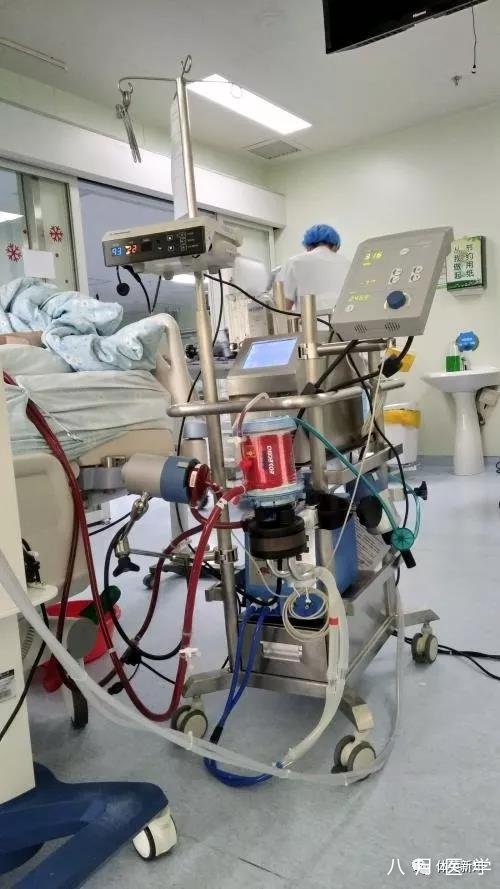
心脏循环
末梢器官的灌注决定于流量和压力。为了维持末梢器官的灌注,行VA或VV ECMO病人的血压目标应维持在65到70mmHg或更高,和其他重症患者相似。由于体循环血管阻力,左心室后负荷和扩张和ECMO流量之间的竞争,VA ECMO患者的平均血压应控制在100mHg以下。ECMO的最佳流量取决于心室是否得到减负,而不是仅仅以体表面积乘以2.2。我们之前的研究提示较高的平均动脉压可改善存活率,但通过任意使用血管活性药物来达到目标平均动脉压仍有待证实。组织灌注是流量和压力的目标,通过体征(如,尿量)和实验室(如,乳酸)指标来判断。
心功能应通过经胸超声心动图或持续性血流动力学经食道超声心动图来监测。如果发生心脏停顿,应在肺水肿加重和左心室扩张发生前4到6小时内行心脏解压术。因心搏骤停或无脉性电活动行ECMO辅助的医疗措施包括全流量辅助,降低体循环阻力,纠正温度、电解质、以及低氧血症、和/或正性肌力药物。搏动性的回流衰竭需要外科放置引流管来使左室腔减压,预防肺水肿。心脏停止增加了心室腔内血液淤滞的发生率,会增加卒中的危险。一旦开始VA ECMO辅助应尽快停止所有正性肌力药物,减少心脏做功,用VA ECMO维持循环。主动脉瓣内球囊泵可能干扰ECMO血流而不增加左室后负荷,但可增加舒张期的灌注;如果凝血情况较理想建议拆除。心内科医生在开始ECMO以前常规使用Impella2.5来为左室减负,就显得有些多余且价格昂贵,收效甚微,且明显增加溶血、移位或穿孔的风险。无需在ECMO病人上行Swan Ganz监测。肺动脉压力和中心静脉压力可能并不精准,受ECMO流量的影响。
ECMO的最大流量通常决定于插管。每一种插管都有其特殊的流量-压力曲线。插管越大流量越高。比如,17号的动脉插管只可以达到每分钟4到5L的流量,而21号的插管可以在不对管壁造成额外压力的情况下达到6L/每分钟的流量。
除了插管大小因素,ECMO转流期间随时可能发生低流量的情况。低流量通常引起低灌注压,末梢器官灌注降低,低氧血症,高碳酸血症,以及加重休克。因此,ECMO流量一旦降低应立刻引起重视。低流量通常与病人容量状态有关,常见于ECMO启用后24小时内或大量利尿的情况下。在ECMO流量下降前,常可以观察到“管道震颤”的现象。这是由于当血管内容量状态处于较低水平时,ECMO管路内的负压引起静脉插管撞击静脉壁所导致的现象。持续震颤可能导致ECMO报警或“吸壁至流量下降”,调低ECMO流量至震颤幅度最小可迅速缓解;边扩容边缓慢增加ECMO流量。这时进容量是必须的。如果流量持续较低,临床医生应评估其他可能的液体丢失的途径,如血液流进了后腹腔,胃肠道出血,外科损伤所致的第三间隙丢失,或静脉插管错位。在VA ECMO中,如果流量较低,且静脉插管位于下腔静脉时,插管的头端需要至少上移至右心房,最好是达到上腔静脉,以获得最大流量。在VV ECMO中,一旦插管位置有变化,临床医生应立即通过放射学检查或心脏超声检查图像,判断插管是否移位至右心室或肝静脉。关于低流量的状态除了进容量外,还应考虑到腹部张力、张力性气胸、心包填塞、或插管上的大血栓对插管的压迫。
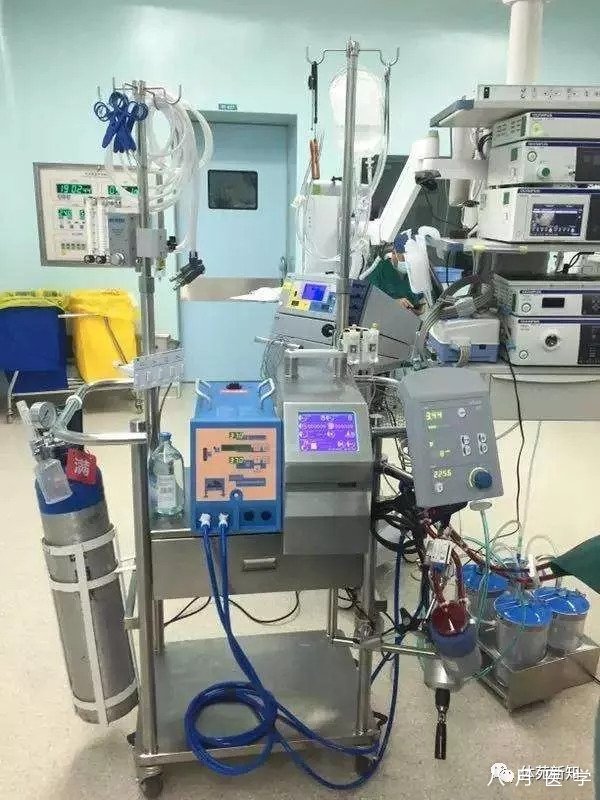
肺
病人一旦开始ECMO辅助,呼吸机就从支持氧合和通气的设备转换为减少全身炎性反应的工具。在ECMO转流期间,双肺仍然提供一小部分的气体交换,但通气策略主要针对过度膨胀或塌陷以及损伤。随着ECMO期间(无论VA或VV)对肺的依赖性降低,呼吸机管理转变为降至理想体重对应的6ml/Kg潮气量的肺保护策略。虽然低潮气量是标准的肺保护策略,降低肺的驱动压(气道峰压与呼气末正压之间的压力差)以及避免塌陷,对恢复都是非常关键的。塌陷的肺需要更高的压力来克服肺不张,这是为了克服通气不足时的天然滞后现象。这所导致的压力上升和表面活性物质的丢失会进一步加重炎症反应。因此,因基于个体的气道峰压来调节呼气末正压。由于ECMO可以直接向血液输送氧气,呼吸机的吸入氧浓度(FiO2)可以降到最低以避免氧毒性。虽然关于ECMO辅助期间呼吸机的最佳模式和确切目标尚无结论,传统的氧合目标时氧分压大于60mmHg以及氧饱和度大于80%。
肺实变常见于急性呼吸窘迫综合症行ECMO辅助的患者。后段实变的患者绝大多数可以通过俯卧位改善。虽然针对ECMO患者的俯卧位尚无随机化的研究。但是,有许多中心对于ECMO的患者采用俯卧位。使用旋转俯卧位床来控制患者俯卧位的时间已经积累了成功经验(KCI,San Antonio, TX),严密注意ECMO管道,气管内插管,以及其他静脉内管路的固定。俯卧位可以被视作对ECMO低潮气量通气的一种辅佐。如果存在浓厚或者大量气道分泌物,常需要使用支气管镜行肺的灌洗。
需要每天检查ECMO的氧合器是否有血栓或白色纤维线形成。氧合不佳可能发生在氧合器衰竭时。可以通过氧合器膜前和氧合器膜后的血气分析来证实氧合器是否发生衰竭。如果ECMO以FiO2100%运作时,膜前和膜后氧分压差值小于150mHg,提示可能需要更换氧合器。
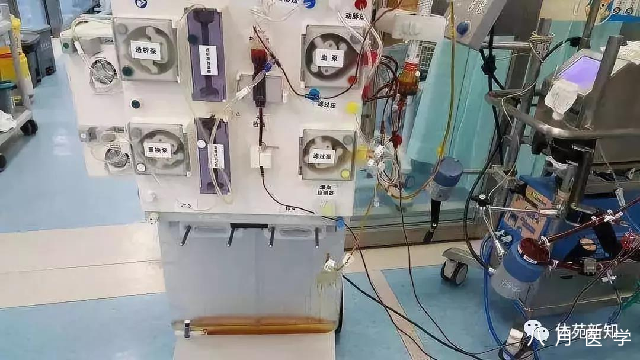
代谢
安置ECMO以后,肝肾功能应得到改善,因为ECMO可以改善末梢器官的灌注。肾脏和肝脏功能的恶化可能是ECMO发生故障的一种迹象,或是提示患者之前就存在肾脏或肝脏疾病。建议将持续性肾脏替代治疗作为独立于ECMO系统外的管路,以避免气栓。持续性代谢性酸中毒的原因可能是任何器官的灌注不足、组织坏死、或者远端肢体梗死。氧合器衰竭可以表现为大量溶血。区别血尿(治疗可以是控制抗凝),弥漫性血管内凝血,和溶血(治疗可以是增加抗凝)需要急诊诊断检查,治疗十分重要。

胃肠道
肠内营养是营养的首选途径。因ECMO患者在镇静基础上还需肌松,建议使用过幽门的胃管。如果患者需要俯卧位,有必要系住喂养管。突发的腹胀或乳酸增高可能是肠道缺血的早期征象,是预后不良的征兆。由于反复多次的经食道超声或胃管的置管操作,口咽部出血在ECMO患者中较为常见。可能需要请耳鼻喉科专家会诊,必要时予以填塞;约20%的病例由于撕裂伤需要外科处理。
ECMO期间出现急性肝脏衰竭的比例约为15%,亦有急性肝脏衰竭的病例进展为多脏器衰竭和死亡的病例。在我们中心,如果患者在ECMO流量和血压合适,仍进展至胆红素持续性升高(>10mg/dl)或肝酶急性升高(>1000IU/L),我们提倡使用肝脏透析(一种分子吸附剂再循环系统)。
血管
血管的并发症很常见,一旦发生常预示着VA ECMO患者预后不佳。为了避免血管的并发症,建议在所有VA ECMO病例中放置远端灌注管,插管必须在X线透视和超声引导下来完成。远端股动脉灌注管在ECMO动脉插管的远端进入股动脉,给远侧肢端带来氧合血。由于动脉插管的存在限制了股动脉内血液向下流动,因此这是必需的。必须证实远端灌注管是否开放,可能需要行血管造影。远端灌注管可能会栓塞,移位或错位,导致肢体发生缺血性并发症。常规使用Doppler超声检查血管搏动。为了确保远端肢体的灌注,在VA ECMO患者中应常规使用腔内激光组织血氧测量。